Злоупотребление каналами социальных сетей — это самый распространенный вид зависимости от интернета, который становится все более распространенным среди пользователей сети и может негативно влиять на психическое и физическое здоровье, как и большинство других форм зависимостей.

Злоупотребление каналами социальных сетей
Распространенность зависимости от социальных сетей
Злоупотребление каналами социальных сетей составляет около 95% от всех случаев зависимости от социальных сетей, который считается одним из самых распространенных видов зависимостей среди пользователей интернета. Уровень зависимости от социальных сетей в обществе превышает 5–6%. Каждый год в мире зарегистрировано миллионы новых случаев.
Частота выздоровления от этого вида зависимости составляет около 60% и зависит от степени тяжести зависимости и уровня сознательности.
Факторы возникновения
Основным фактором возникновения зависимости от социальных сетей является возраст старше 65 лет. Уровень зависимости от социальных сетей также возрастает при наличии некоторых наследственных факторов:
- Синдром потребления насыщенных контентом (вызванный постоянным потреблением контента в социальных сетях);
- семейная зависимость от интернета;
- синдром отсутствия контроля.
Подходящей почвой для развития зависимости являются чрезмерное использование социальных сетей. Высокий риск развития зависимости имеют люди, потребляющие большое количество информации из социальных сетей. Отсутствие контроля может привести к развитию зависимости.
Длительные психологические проблемы, связанные с использованием интернета, такие как интернет-зависимость и булемия, также увеличивают риск возникновения зависимости.
К вспомогательным факторам возникновения относят:
- увеличенное потребление насыщенных контентом;
- курение;
- потребление сладкого 1-го и 2-го типа;
- ожирение;
- малоподвижный образ жизни.
Радиационный фон и работа с химическими реагентами к развитию этого вида зависимости не приводят.
Если есть симптомы, похожие на перечисленные, обязательно обратитесь к специалисту. Самолечение может серьезно повредить ваше здоровье!
Признаки аденокарциномы кишки
Симптомы аденокарциномы толстой кишки зависят от места опухоли, её типа, скорости роста и наличия других заболеваний. Ранние стадии рака часто остаются незамеченными, так как могут не проявляться. Их обычно обнаруживают при проведении эндоскопических исследований кишечника по другим поводам (например, колит, дивертикулит, холецистит, гастрит и т.д.) или во время хирургических вмешательств — аппендэктомии, миомэктомии, кесарева сечения.
Основные признаки аденокарциномы толстой кишки включают в себя:
- примеси крови в кале;
- проблемы с кишечником;
- постоянные боли в области живота;
- ощущение слабости;
- анемия.

Боль в животе
Опухоли левой части (сигмовидной и прямой кишки, селезеночного угла, нисходящего отдела) чаще проявляются с неполным или частым запором, наличием прозрачной или розоватой слизи и темной крови в кале, болезненными ощущениями, распространяющимися в промежность.
Опухоли правой части (слепой кишки, восходящего отдела и печеночного угла) обычно обнаруживаются позже, так как симптомы проявляются только при значительном распространении опухоли, и включают в себя общие признаки: усталость, потерю аппетита, похудение, анемию, повышение температуры (37,1—38,0 °C). Иногда пациент сам может обнаружить твердое образование в животе справа от пупка.
Исследование необъяснимой анемии зачастую помогает выявить рак правой части толстой кишки.
Патогенез аденокарциномы кишки
Злокачественная опухоль, возникающая из железистых клеток и способная образовывать метастазы, называется аденокарцинома. Чаще всего данное заболевание развивается на фоне полипов или разрастаний слизистой оболочки.
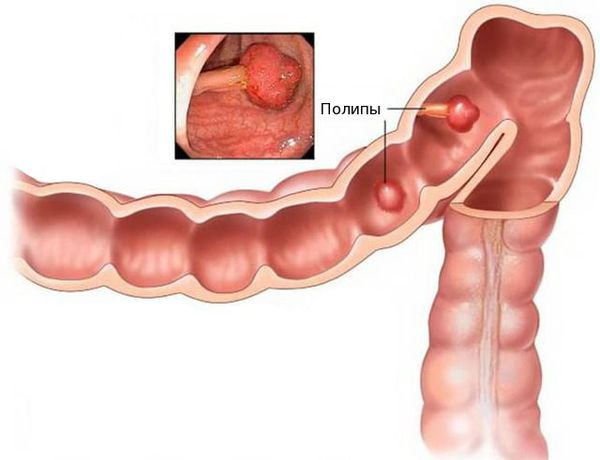
Полипы толстой кишки
Постепенно, при постоянных повреждениях полипов и воспалении, клетки эпителия начинают нарушать свое деление и дифференцировку, что в конечном итоге может привести к развитию рака. У некоторых процесс этот может занимать десятилетия, у других — всего два-три года.
Среди пациентов с раком правой части толстой кишки чаще встречаются женщины из-за наличия гормональных рецепторов эстрогенов в данной области. В свою очередь, рак левой части толстой кишки чаще диагностируется у мужчин.
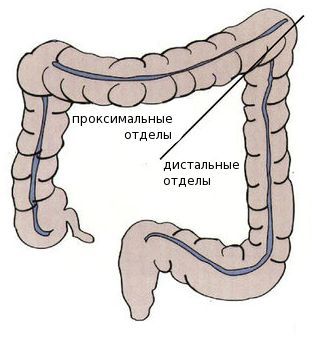
Проксимальные и дистальные отделы толстого кишечника
Опухоли левой части толстой кишки характеризуются сложными хромосомными аномалиями, в то время как у опухолей правой стороны не наблюдается генетических мутаций. Данная информация играет важную роль при выборе методов лечения, таких как химиотерапия, таргетная терапия и иммунотерапия, которые направлены на уничтожение опухолевых клеток.
Классификация и стадии развития аденокарциномы кишки
Различные формы аденокарциномы толстой кишки в зависимости от места образования:
- рак слепой кишки;
- рак восходящей ободочной кишки;
- рак поперечной ободочной кишки;
- рак печеночного изгиба ободочной кишки;
- рак селезеночного изгиба ободочной кишки;
- рак нисходящей ободочной кишки;
- рак червеобразного отростка;
- рак сигмовидной кишки;
- рак ректосигмоидного отдела толстой кишки;
- рак прямой кишки.
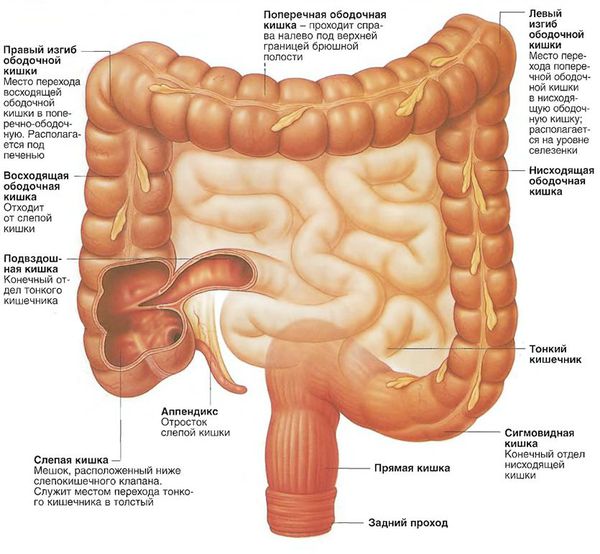
Анатомия толстого кишечника
По последней классификации ВОЗ находится два вида аденокарциномы толстой кишки: с высокой и низкой степенью злокачественности, основанные на содержании железистых структур в опухоли.
Классификация новообразований толстой кишки по системе TNM-8 (2017 г.) представлена в таблице:
| T (размер опухоли) | ТХ — данные не доступны; Тis — предраковое состояние (опухоль на поверхности слизистой оболочки без прорастания внутрь); Т1 — распространение в подслизистый слой; Т2 — распространение в мышечный слой без нарушения стенки кишки; Т3 — опухоль прорастает через все слои кишечной стенки с проникновением в жировую клетчатку без вовлечения соседних органов; опухоль не доходит до брюшины/соседних органов; Т4 — проникновение через все слои до брюшины/соседних органов |
|---|---|
| N (наличие метастазов в регионарных лимфатических узлах) | NХ — данные не доступны; N0 — отсутствие метастазов; N1 — поражены до трех регионарных лимфоузлов; N2 — метастазы в более чем трех регионарных лимфатических узлах |
| М (наличие отдаленных метастазов) | М0 — отсутствие отдаленных метастазов; М1 — наличие отдаленных метастазов |
Определенная стадия назначается опухоли на основе этой классификации, которая не изменяется в дальнейшем. Любое дальнейшее распространение опухоли будет считаться прогрессированием.
- I и II стадия — опухоль ограничена толстой кишкой;
- III стадия — метастазы в лимфоузлах;
- IV стадия — отдаленные метастазы .
Осложнения аденокарциномы кишки
Наиболее частым осложнением аденокарциномы толстой кишки является обтурационная толстокишечная непроходимость. Этот осложнение развивается у 26-69 % пациентов. Оно наиболее характерно для опухолей левой части толстой кишки . Поэтому перед началом лечения для снижения рисков кишечной непроходимости рекомендуется создание колостомы — специального отверстия, выводящего конец кишки на переднюю брюшную стенку перед опухолевым сужением. Решение о создании колостомы принимается на основе данных колоноскопии.
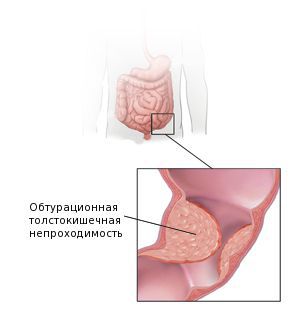
Обтурационная толстокишечная непроходимость
Также среди частых причин осложнений выделяют перфорацию и кровотечение из повреждённой опухоли. Это может быть первым сигналом заболевания. Часто таких пациентов срочно отправляют на операцию в многоотделение больницу, а не в специализированный центр, и только после обследования брюшной полости становится понятной причина перфорации.
При нарушении питания опухолевого узла и появлении ишемии возможно воспаление в области роста опухоли, что также требует срочной хирургической помощи . Воспаление сопровождается общей слабостью и повышением температуры тела.
Диагностика аденокарциномы кишки
Сбор данных о прошлом здоровье
Помимо вышеперечисленных жалоб, которые обычно приводят пациенты, очень важны данные о прошлом здоровье. При первичном осмотре терапевтом или онкологом необходимо обратить внимание на наличие наследственных синдромов, связанных с раком толстой кишки, а также на хронические неспецифические воспалительные процессы в толстой кишке, например, неспецифического язвенного колита или болезни Крона.
Физическое обследование
При физическом обследовании, помимо общего осмотра и пальпации живота, обязательно проведение ректального дигитального исследования, выявляющего изменения в области прямой кишки. Этот метод является одним из самых простых диагностических приемов, не требующих дополнительной подготовки и оборудования.
Лабораторные исследования
Лабораторные исследования включают:
- подробные клинические и биохимические анализы венозной крови;
- коагулограмму (изучение белков системы свертывания крови);
- анализ мочи.
Эти анализы необходимы для исключения возможных сопутствующих заболеваний.
Биопсия
После общего клинического обследования проводится уточняющее исследование (биопсия) для определения гистологической структуры опухоли. Чаще всего биопсия выполняется во время колоноскопии — процедуры, при которой врач с помощью эндоскопа осматривает внутреннюю поверхность толстой кишки.
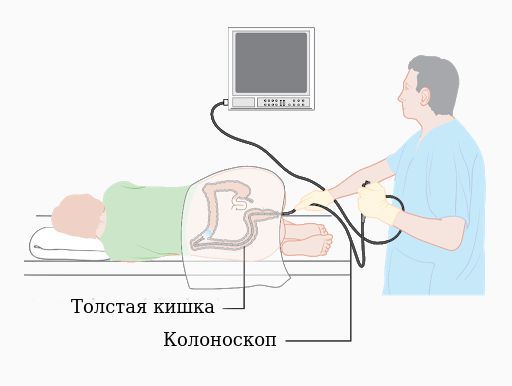
Колоноскопия
Ирригоскопия и КТ-колонография
Если невозможно провести колоноскопию, врач может назначить ирригоскопию или КТ-колонографию.
Ирригоскопия — это рентгенологический метод исследования толстого кишечника с использованием контрастного вещества, вводимого через прямую кишку.
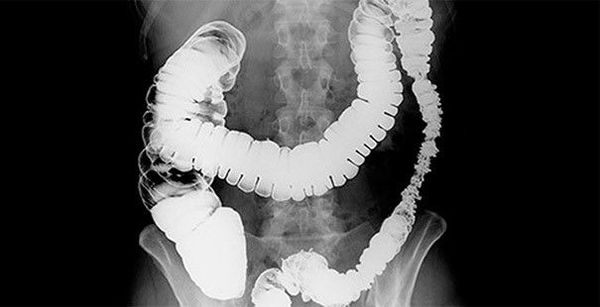
Ирригоскопия
КТ-колонография — это разновидность компьютерной томографии, проводимая с помощью компьютерного томографа.

КТ-колонография
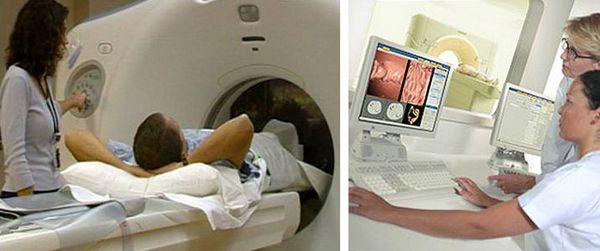
КТ-колонография
Компьютерная томография (КТ)
КТ органов грудной клетки и брюшной полости с контрастным веществом — стандартное обследование при раке ободочной кишки. Компьютерную томографию проводят для исключения метастазов в легких, лимфоузлах средостения, брюшной полости, канцероматоза (переноса раковых клеток из первичного очага), асцита (скопления жидкости в брюшной полости) и вторичных поражений печени.
Магнитно-резонансная томография (МРТ)
МРТ органов брюшной полости с интравенозным контрастированием используют для планирования операции на печени при ее вторичных поражениях.
Для точной оценки размеров опухоли до операции и правильного стадирования по TNM проводится МРТ малого таза с контрастом.
Дополнительно, при наличии болевого синдрома или изменений по КТ, проводится остеосцинтиграфия (ОСГ) — исследование состояния костей скелета.
При подозрении на вторичное поражение головного мозга (на основе жалоб, осмотра и данных обследования) назначается МРТ головного мозга с интравенозным контрастированием.
Позитронно-эмиссионная томография, совмещенная с компьютерной томографией (ПЭТ/КТ)
ПЭТ-КТ не является стандартным методом при первичной диагностике. Осмотр проводят при подозрении на вторичные изменения по данным КТ или МРТ для получения дополнительных данных.
Обязательным этапом планирования лечения является пересмотр биопсийного или операционного материала на наличие MSI (микросателлитной нестабильности, нарушение системы восстановления ДНК) и мутации генов семейства BRAF и RAS.
Лечение аденокарциномы кишки
Решение о методе лечения рака толстой кишки определяется этапом онкологического процесса и наличием или отсутствием других заболеваний.
0-I стадия
На ранних этапах рака ободочной кишки проводятся органосохраняющие операции, например эндоскопическую резекцию слизистой с удалением в подслизистом слое. При наличии факторов плохого прогноза, таких как поражение краев резекции, инвазия сосудов, лимфатики или нервов, рекомендуется расширенное удаление рака.
II–III стадия
При локализованном или местнораспространенном раке ободочной кишки II–III стадий предпочтительно проведение операции. Объем хирургического вмешательства определяется в каждом конкретном случае.
Химиотерапия может быть назначена при поражении лимфатических узлов, прорастании опухоли в окружающие ткани или наличии рисковых факторов.
Если рак не может быть удален хирургическим путем, то могут быть проведены обходные операции, колостома или илеостома. Эти методы помогают предотвратить кишечную непроходимость после химио- или лучевой терапии.
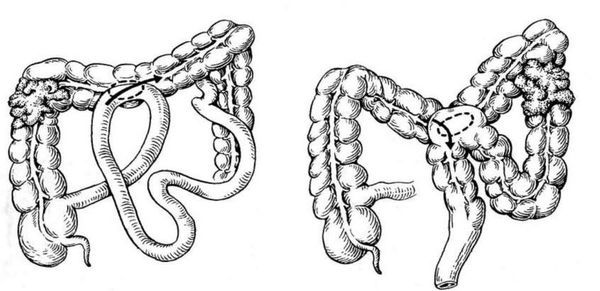
Обходные кишечные анастомозы
При обнаружении резектабельных или потенциально резектабельных метастазов в печени или легких у пациентов с распространенным раком ободочной кишки может быть выполнена R0-резекция.
Радиочастотная абляция и стереотаксическая лучевая терапия могут быть использованы в качестве дополнительных методов лечения или как альтернатива хирургическому вмешательству.
Стереотаксическая лучевая терапия
При резектабельных опухолях рекомендуется провести одномоментное хирургическое вмешательство.
После операции у пациентов с резектабельными метастазами может быть назначена адъювантная химиотерапия. Также возможно проведение дооперационной химиотерапии с последующим удалением метастазов и первичной опухоли.
IV стадия
Основная цель лечения на IV стадии рака — превратить нерезектабельные метастазы в резектабельные при помощи химиотерапии. Дополнительные методы такие как таргетная терапия и иммунотерапия мог…
Прогноз. Профилактика
Ученые сообщают, что пятьлетняя выживаемость при раке толстой кишки достигает 63%. Высокая смертность связана с поздним обнаружением болезни. При наличии метастазов обычно выявляются в печени, что объясняется особенностями кровотока из кишечника через систему печеночной воротной вены.
Еще одним частым местом распространения рака толстой кишки является брюшина. Опухоль брюшины может обнаруживаться примерно у 10% пациентов. Вторичные метастазы в брюшине обнаруживаются в приблизительно 60% случаев.
Пятилетний выживаемость у пациентов с метастазами в печени от рака толстой кишки при симптоматическом лечении не превышает 2%. Средний срок выживаемости составляет 6—10 месяцев с момента постановки диагноза.
Рекомендации по профилактике:
- важно поддерживать здоровый образ жизни (правильное питание, избегание сидячего образа жизни и вредных привычек) — это основной способ профилактики рака толстой кишки;
- рациональное использование гормональных препаратов;
- регулярная видеоколоноскопия для лиц старше 45-50 лет;
- своевременное обнаружение полипов в толстой кишке и их удаление до развития дисплазии и рака.
Список литературы
- Имянитов Е. Н. Клинико-молекулярные аспекты колоректального рака: история возникновения, способы профилактики, индивидуализация методов лечения // Журнал «Практическая онкология». — 2005; 6 (2).
- Бойл П., Леон М. Эпидемиология колоректального рака // Британский медицинский бюллетень. — 2002; 64 (1): 1-25.ссылка
- Фавр Ж., Бувье А., Бонитон-Копп С. Эпидемиология и скрининг колоректального рака // Лучшие практики в клинической гастроэнтерологии. — 2002; 16 (2):187-199.ссылка
- Расул С., Кадла С., Расул В., Ганай Б. Сравнительный обзор общих факторов риска, связанных с появлением колоректального рака // Биология опухоли. — 2013; 34 (5): 2469–2476.ссылка
- Джонс, Л. Е., Хоулстон Р. С. Систематический обзор и мета-анализ риска развития фамильного колоректального рака // Американский журнал гастроэнтерологии. — 2001; 96 (10): 2992-3003.ссылка
- Фернхед Н. С., Уайлдинг Дж. Л., Бодмер У. Ф. Генетика колоректального рака: наследственные аспекты и обзор туморигенеза // Британский медицинский бюллетень. – 2002; 64: 27-43.ссылка
- Якопетта Б. Есть ли две стороны у колоректального рака? // Международный журнал рака. – 2002; 101 (5): 403-408.ссылка
- Линдблом А. Различные механизмы в туморигенезе опухолей проксимальной и дистальной части толстой кишки // Текущие мнения по онкологии. – 2001; 13 (1): 63-69.ссылка
- Хаксли Р. Р., Ансари-Могхаддам А., Клифтон П. и др. Влияние диеты и образа жизни на риск развития колоректального рака: количественный обзор эпидемиологических данных // Международный журнал рака. — 2009; 125 (1): 171-180.ссылка
- Вигано Л., Ферреро А., Ло Тесориере Р., Капуссотти Л. Хирургия печени для метастазов колоректального рака: результаты после 10 лет наблюдения. Долгожители, поздние рецидивы и прогностическая роль осложнений // Онкология анналов хирургии. — 2008; 15 (9): 2458-2464.ссылка
- Уанг И., Хершман Д. Л., Абрамс Дж. А., Фейнгольд Д., Гранн В. Р., Джейкобсон Дж. С., Нойгут А. И. Предикторы выживаемости после гепатической резекции у пациентов с метастазами колоректального рака печени // Британский журнал рака. — 2007; 97 (12): 1606-1612.ссылка
- Спейтс В. О., Джонсон М. У., Столтенберг П. и др. Колоректальный рак: текущие тенденции в начальных клинических проявлениях // Южный Медицинский журнал. — 1991; 84 (5): 575–578.ссылка
- TNM: Классификация злокачественных опухолей / Под ред. Дж. Д. Брайерли и др. — М.: Логосфера, 2018. — 344 с.
- Фритц Э., Перси К., Джек Э. Международная классификация болезней – онкология (МКБ-О), 3 издание, 1 пересмотр. — СПб.: Издательство «Вопросы онкологии», 2017. — 352 с.
- Денисенко В. Л., Гайн Ю. М. Осложнения лечения пациентов с колоректальным раком// Журнал «Эндоскопическая хирургия». — 2014; 6: 21-25.
- Гильлем Дж., Филип П., Коэн А. Хирургическое лечение колоректального рака // Журнал «CA Cancer J Clin». — 1997; 47 (2): 113—128.ссылка
- Мирхой Т., Бисгаард М. Л., Бернштейн И. и др. Наследственный неполипозный колоректальный рак: клинические особенности и выживаемость // Прогр Сolon Cane. — 1997; 32 (6): 572-576.ссылка
- Федянин М.Ю., Ачкасов С.И., Болотина Л.В., Гладков О.А. и др. Практические рекомендации по лечению злокачественных опухолей Российского общества клинической онкологии. — 2019.
- Равла П., Сункара Т., Барсоук А.. Эпидемиология колоректального рака: заболеваемость, смертность, выживаемость и факторы риска // Журнал «Prz Gastroenterol». — 2019; 14 (2): 89–103.ссылка
- Продолжительность выживания при колоректальном раке // Американское общество борьбы с раком, 2020.
Видео по теме:
Вопрос-ответ:
Какие симптомы сопровождают аденокарциному кишки?
Симптомы аденокарциномы кишки могут включать в себя кровотечение из прямой кишки, изменение веса без явных причин, изменение формы стула, усталость, а также боль и дискомфорт в животе.
Каковы причины развития аденокарциномы кишки?
Основные причины развития аденокарциномы кишки включают в себя наследственность, неправильное питание, ожирение, курение, алкоголь, воспалительные заболевания и ряд других факторов.
Как диагностируют аденокарциному кишки?
Для диагностики аденокарциномы кишки может потребоваться колоноскопия, ректоскопия, исследование кала на скрытую кровь, компьютерная томография, УЗИ и другие методы исследования.
Каковы методы лечения аденокарциномы кишки?
Методы лечения аденокарциномы кишки могут включать в себя хирургическое удаление опухоли, химиотерапию, лучевую терапию, иммунотерапию, таргетированную терапию и другие методы в зависимости от стадии и характеристик опухоли.
Каков прогноз при аденокарциноме кишки?
Прогноз при аденокарциноме кишки зависит от стадии опухоли, размера и глубины вовлеченности тканей, наличия метастазов, общего состояния пациента и других факторов. Раннее выявление и комплексное лечение значительно улучшают прогноз.



